Marina Haro Chicareli Carrari e Ulysses Fagundes Neto
GASTROPARESIA
A
gastroparesia costuma se apresentar com um conjunto de sintomas predominantemente
pós-prandiais na ausência de obstrução mecânica, que podem estar presentes
individualmente ou associadamente, a saber:
Sensação
de Plenitude gástrica,
Saciedade
precoce,
Naúseas,
Vômitos
de comida “velha”e não digerida,
Desconforto
abdominal.
Vale
ressaltar que há uma série de fatores de risco que podem causar gastroparesia,
e, portanto, merecem ser detalhados, tais como:
Prematuridade:
pela imaturidade do trato digestivo,
Alergia
alimentar: devido à hipotonia do trato digestivo,
Infecção:
processos infecciosos podem acarrear gastroparesia entre 6 meses e até 2 anos
após a enfermidade. Os agentes infecciosos mais comuns são: rotavírus, virus de
Epstein-Bar, Citomegalovirus e Mycoplasma. O diagnóstico se dá pela história
clínica, exclusão de outras causas de vômitos e demonstração do retardo do
esvaziamento gástrico.
Afecções
do Sistema Nervoso Central: nestes casos os pacientes sofrem disritmias
gástricas que podem levar a quadros de vômitos persistentes. A modulação
anormal do Sistema Nervoso Entérico pelo SNC leva ao retardo do esvaziamento
gástrico.
Cirurgias
do trato digestivo: Lesão do nervo vago após cirurgia abdominal (fundoplicatura
e bariátrica), cirurgia pulmonar e transplante de coração. No caso do transplante
cardíaco a gastroparesia dá-se, possivelmente, inibição do CMM pela combinação dos
efeitos das drogas imunossupressoras, infecções virais oportunistas e dano ao
nervo vago.
Os sintomas
da gastroparesia pós-cirúrgica, usualmente regridem com o tempo, possivelmente
pela reinervação vagal e pela habilidade do sistema nervoso entérico de suprir
o nervo vago.
Diabetes mellitus: entre
30 a 50% dos pacientes apresentam neuropatia visceral autonômica, que é a forma
mais comum de gastroparesia. Vale ressaltar que a hiperglicemia retarda o
esvaziamento gástrico, e, por outro lado, em contrapartida, o esvaziamento
gástrico encontra-se acelerado em pacientes com hipoglicemia. Ao mesmo tempo
que a dismotilidade gástrica pode contribuir para o difícil controle da
glicemia por não levar o nutriente ao duodeno durante o pico sérico da insulina.
Doença
de Hirschsprung: a maioria dos pacientes apresenta gastroparesia e
dismotilidade de todo o trato digestivo alto, bem como do Sistema Nervoso
Autônomo.
Drogas:
Anticolinérgicos, Opióides, Tricíclicos, Difenidramina, Antagonistas H2, Levodopa,
Agonistas B2 adrenérgicos, Bloqueadores de canal de cálcio, IFN alfa, Antiácidos,
Sucralfato e Octreotide.
Acidentes
caústicos,
Fibrose
cística do pancreas,
Pseudo-obstrução
intestinal crônica,
Distrofia
muscular,
Doenças
auto-imunes tais como, esclerodermia, doença de Crohn etc.
Figura
4 – Representação esquemática da contribuição proporcional aproximada das
causas mais frequentes das gastroparesias.
Diagnóstico
O
diagnóstico da gastroparesia envolve a necessidade de se realizar uma série de
investigações laboratoriais que podem ser invasivas e não-invasivas. O quadro
abaixo apresenta os métodos diagnósticos disponíveis para avaliar o
esvaziamento gástrico.
Tabela
3 – Métodos disponíveis para a determinação do esvaziamento gástrico.
Técnicas de Imagens
A-
Cintilografia: trata-se
de um teste não invasivo, quantitativo e que atende à fisiologia. Para a sua
realização o paciente deve ingerir uma solução contendo um rádio-fármaco, e a
proporção de radiação no estômago é medida ao longo do tempo em vários momentos.
A Sociedade
de Medicina Nuclear, Neurogastroenterologia e Motilidade estabeleceu um
consenso para a avaliação do tempo de esvaziamento gástrico, de acordo com os seguintes
valores de referência, a saber: no caso de se utilizar substâncias sólidas como
a clara de ovo marcada com Tecnécio 99, constata-se retardo quando há retenção maior de 90% em 1 hora, maior de 60% em 2 horas, maior de 10% em 4 horas, após a ingestão do
rádio-fármaco. Por outro lado, caracteriza-se que o esvaziamento gástrico se
encontra acelerado quando mais de 30% do rádio-fármaco é eliminado dentro da
primeira hora do exame.
O
paciente deve suspender o uso de medicamentos que possam afetar a motilidade
até 2 dias antes da realização do teste. No dia do teste deve estar em jejum de
pelo menos 6 horas, e as imagens são obtidas no momento zero e 1, 2 e 4 horas
após a ingestão do rádio-fármaco.
Vale
ressaltar que o uso da cintilografia para o diagnóstico da gastroparesia é praticamente
válido apenas para substâncias sólidas, pois o esvaziamento de líquidos dificilmente
é afetado. É importante salientar que a cintilografia não distingue o estômago
das alças interpostas com o radiofármaco, portanto, pode superestimar a
retenção.
B-
Fluoroscopia:
esta técnica apresenta baixa sensibilidade e altos níveis de radiação. Radiografias
com marcadores radiopacos de 6mm de comprimento têm sido usadas para medir o
esvaziamento de sólidos e os efeitos das drogas pró-cinéticas.
Figura
6 – Radiografia contrastada do estômago mostrando evidências de estase
gástrica. Embora haja passagem de contraste para o intestino delgado, o
estômago está de tamanho aumentado, contém restos de alimentos misturados ao
meio de contraste e esvazia-se com dificuldade, à fluoroscopia. Grafias tomadas
6 ou mais horas após a ingestão do contraste podem ajudar a definir mais
objetivamente a ocorrência de retardo do esvaziamento gástrico.
C- Ultrassonografia:
é utilizada para estimar o tamanho do estômago, volume da região
antro-pilórica, área antral, fluído transpilórico durante o jejum e a
alimentação. A ultrassonografia tridimensional permite avaliar simultaneamente
o esvaziamento e a acomodação gástrica.
Esta
técnica possui a desvantagem de ser operador dependente, avalia apenas o esvaziamento
de líquidos, e, é limitada na prática clínica devido à dificuldade de mensurar
as regiões proximal e distal simultaneamente.
D- Ressônancia Nuclear Magnética:
apresenta excelente correlação com a cintilografia com qualquer tipo de
alimento, é bastante sensível e consegue detectar as diferenças entre
diferentes consistências e densidades calóricas. Trata-se do teste ideal para
avaliar os efeitos de fármacos, sem exposição a radiação. Além disso, tem a
propriedade de avaliação simultânea entre contratilidade gástrica, esvaziamento
e acomodação. Por outro lado, apresenta as desvantagens do alto custo e seu
baixo uso na prática clínica.
Outras
Técnicas
A- Teste Respiratório: trata-se de técnica
não invasiva que usa isótopos de 13CO2 para mensurar o esvaziamento
de sólidos e líquidos. Entretanto, deve-se levar em consideração que a excreção
de 13C ácido octanóico ou 13C acetato, em condições normais, é feita pela expiração
o que dificulta a interpretação dos resultados.
B -Teste da Absorção do Paracetamol: é uma
técnica sensível para avaliar tanto o retardo como o esvaziamento acelerado,
mas apresenta a desvantagem de mensurar o esvaziamento somente para líquidos; necessita
a coleta de uma amostra de sangue e a comprovação de absorção intestinal
normal.
C-
Barostato: este
teste se reveste no padrão–ouro para mensurar o volume gástrico e a avaliação
do relaxamento fúndico em resposta ao alimento. O barostato é uma “bomba de ar”
computadorizada que mede o tônus visceral, a complacência e a sensação dos órgãos
ocos. Apresenta a capacidade de mensurar o tônus do fundo monitorizando o
volume de ar com balão intragástrico preso em uma constante de pressão
pré-definida.
Esta
técnica envolve a intubação do esôfago com um balão de polietileno até alcançar
o fundo gástrico, e, a partir deste ponto diferentes volumes são insuflados e a
mudança do tônus, relaxamento e contração do estômago são medidos. Os resultados
são comparados nos períodos de jejum e pós-prandial.
O
teste apresenta algumas desvantagens, pois envolve a intubação orogástrica, pode ocorrer a
inabilidade de alguns pacientes ingerirem a comida com o tubo na boca, o
próprio balão pode produzir artefatos, pode ficar mal acomodado no antro e,
também, pode estimular o vômito. Por todas estas inconveniências, em crianças
seu uso é limitado a pesquisas.
D-
Tomografia
com Emissão de Próton Único: avalia a cintilografia juntamente com
a tomografia. Realiza-se a injeção intravenosa do Tecnécio 99 que irá se
acumular seletivamente na mucosa gástrica. É útil para mensurar o volume
gástrico.
E-
Testes
com Bebidas e de Sobrecarga de Água: são testes não invasivos
com alto grau de subjetividade e partem da premissa de que o quanto o paciente
consegue ingerir de líquido reflete o volume gástrico. A quantidade calórica ingerida
deve ser sabida e o paciente precisa ter feito jejum.
F-
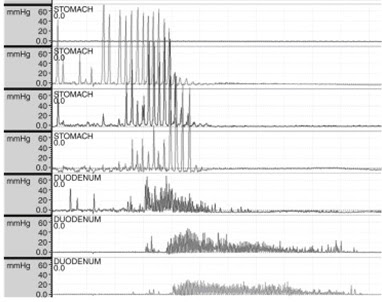
Manometria
Antroduodenal: este teste mensura as pressões
intraluminais no estômago distal e no duodeno. É realizado pela introdução de
um cateter de motilidade transnasal ou, no caso do paciente ter sido submetido
à gastrostomia, a introdução é feita pelo sítio do procedimento.
O
paciente deve estar com no mínimo 3 horas de jejum e deve-se medir a motilidade
pós-prandial após a 1 hora da ingestão de uma mistura de líquidos e sólidos de
pelo menos 10 kcal/kg ou 400 kcal.
Alterações
da normalidade foram vistas em esclerodermia, diabetes, pseudo-obstrução
intestinal, síndrome de dumping, dano
cirúrgico ao nervo vago e transtornos intestinais funcionais.
Miopatia
intestinal é identificada quando contrações coordenadas são inferiores entre 10
a 20 mmHg na ausência de dilatação do intestino. Neuropatia intestinal é
caracterizada por amplitude normal com contrações descoordenadas.
G-
Cápsula
de Motilidade Wireless:
para a realização deste teste utiliza-se o SmartPill
GI Monitoring System, que possibilita transmitir por via wireless a pressão intraluminal, o pH, a
pressão e a temperatura, posto que a cápsula se movimenta por todo o trato
digestivo. Apresenta boa correlação com a cintilografia, e apresenta a vantagem
de não ser radioativa e poder ser realizada em nível ambulatorial.